Si l’excès de poids s’explique par une alimentation déséquilibrée et une insuffisance d’activité physique régulière, l’obésité, elle, résulte de facteurs plus complexes. Potentiellement grave par ses complications cardiovasculaires et métaboliques et par les difficultés psychiques et sociales qu’elle peut occasionner, l’obésité requiert des mesures spécifiques et personnalisées pour soutenir les patients dans leur désir de perdre du poids. Différents types de thérapies sont envisageables pour répondre à chaque cas particulier.
Qu'est-ce que l'obésité ?

L’obésité est une forme sévère de surpoids considérée aujourd’hui comme un trouble médical grave, et qui découle de multiples facteurs : génétiques, comportementaux et sociaux. Les déséquilibres alimentaires et la sédentarité sont responsables de l’excès de masse grasse qui caractérise l’obésité. Des facteurs psychologiques contribuent parfois à l’obésité. Anxiété, dépression, stress ou traumatisme peuvent provoquer un mécanisme de compensation incitant à une prise excessive d’aliments. Il n’existe toutefois pas de profil psychologique type pour les personnes obèses.
Selon une enquête épidémiologique de 2020, 18 % des Français adultes (de 18 ans et plus) sont en situation d'obésité, dont 4 % en obésité sévère et 2 % en obésité massive (voir définitions ci-dessous). Le pourcentage d’obésité est plus élevé chez les personnes qui vivent dans une situation socio-économique difficile.
Comment diagnostique-t-on l'obésité ?
Le diagnostic de l’obésité se fait par l’intermédiaire du calcul de l’indice de masse corporelle (IMC, voir encadré), à partir du poids et de la taille du patient. Il est important de détecter un excès de poids le plus tôt possible pour agir rapidement. Si le surpoids s’installe dans la durée, le risque d’obésité sera plus élevé, et le retour à la normale plus difficile.
Selon l’Organisation mondiale de la santé (OMS), un IMC supérieur à 30 kg/m2 définit l’obésité. Lorsqu’il est compris en 30 et 34,9, on parle d’obésité modérée (grade I). Entre 35 et 39,9, il s’agit d’une obésité sévère (grade II). Au-delà de 40, l’obésité est dite massive (grade III). À noter, pour les personnes d’origine asiatique, l’obésité est diagnostiquée dès que l’IMC est supérieur ou égal à 25.
En France, les recommandations publiées par la Haute Autorité de santé (HAS) en 2022 proposent une nouvelle classification de la sévérité de l'obésité qui prend en compte certes l'IMC, mais aussi 6 autres paramètres cliniques (dits « de phénotypage ») :
- les autres maladies présentes (comorbidités) ;
- le retentissement de l’obésité sur la qualité de vie ;
- les troubles psychologiques ;
- les causes de l’obésité ;
- les troubles du comportement alimentaire (hyperphagie, boulimie) ;
- l’histoire de la prise en charge de l’obésité (nombre de prises en charge avec échec ou non).
Cette classification définit 5 stades de sévérité de l’obésité réunis en 3 niveaux (situation non complexe, complexe ou très complexe). La prise en charge médicale est adaptée au stade où se trouve la personne obèse.
| Comment calculer l’IMC ? |
|---|
| L’indice de masse corporelle se calcule en divisant le poids (en kg) par le carré de la taille (en mètres) : par exemple, un adulte mesurant 1,75 m et pesant 70 kg possède un IMC de 70/(1,75 x 1,75) = 22,9 kg/m2. Mais l’IMC n’est pas seulement le reflet de l’excès de graisse dans le corps et son évaluation doit être nuancée selon les caractéristiques de la morphologie et de la musculature. Pour une plus grande précision, il peut être associé à la mesure au pied à coulisse de l’épaisseur des plis de peau à certains endroits du corps. |
Quelles sont les complications de l’obésité ?
L’obésité est grave par ses complications. Elle augmente le risque de maladies métaboliques (diabète de type 2, accumulation de graisse dans le foie), de syndrome des ovaires polykystiques, de maladie rénale chronique, de maladies cardiovasculaires (hypertension artérielle, problèmes cardiaques, par exemple), de syndrome d’apnée du sommeil, d’arthrose ou d’insuffisance veineuse.
L'obésité peut entraîner des difficultés sociales, relationnelles, familiales ou professionnelles et provoquer de la discrimination et de la stigmatisation. Cause ou conséquence, les problèmes psychologiques sont fréquents.
La mortalité, toutes causes confondues, augmente nettement à partir d’un IMC de 28, plus particulièrement chez les personnes âgées de 50 à 60 ans.
SantéBD, Obésité
Les bandes dessinées SantéBD expliquent comment prendre soin de sa santé et facilitent la préparation des rendez-vous médicaux.
Consultez les BD sur le site santebd.org :
Les chiffres de l'obésité des enfants et des adolescents en France
Les données internationales collectées par IASO (International Association for the Study of Obesity) montrent que, en France, 15 % des enfants sont en surpoids ou obèses (17 % selon l'étude ESTEBAN 2014-2016). Le nombre d'enfants âgés de 4 ans obèses est passé de 2,8 % à 4,6 % entre 2018-2019 et 2020-2021. Sur la même période, la proportion d'enfants en surpoids est passée de 8,6 % à 11,2 %, les filles semblant plus touchées que les garçons.
La sédentarité est une des principales causes d’obésité. Des études ont montré que la surcharge pondérale était fortement liée au temps passé devant la télévision et les jeux vidéo, qui favorisent par ailleurs le grignotage..
Devant cette vague d’obésité infantile, les autorités de santé se mobilisent autour de repères simples, afin de prévenir ces déséquilibres alimentaires : moins de gras, moins de sucre, plus d’activité physique, telles sont les consignes officielles. Les mauvaises habitudes alimentaires étant en cause dans de nombreux problèmes médicaux survenant plus tard à l’âge adulte (diabète de type 2, maladies cardiovasculaires, etc.), on comprend l’enjeu de cette question de santé publique.
Comment détecter l’obésité chez l’enfant ?
La détection des premiers signes d’excès de poids est une des raisons pour lesquelles les médecins surveillent les courbes de croissance et l’indice de masse corporelle (IMC) des enfants en s’aidant du carnet de santé.
L’IMC atteint son maximum à l’âge de 1 an lorsque le bébé est le plus grassouillet (voir les courbes dans le carnet de santé de l’enfant). Ensuite, lorsque celui-ci commence à grandir et à marcher, cet indice diminue progressivement jusqu’à l’âge de 6 ans environ. À cet âge, l’indice de masse corporelle effectue un rebond car l’enfant commence à s’étoffer jusqu’à la fin de sa croissance. L’âge auquel survient ce rebond est un indice fiable d’une obésité future : plus il est précoce, plus le risque de devenir obèse est élevé. On observe aujourd’hui des rebonds d’IMC qui débutent dès l’âge de 3 ans ! Le risque d'obésité est également plus élevé en cas d'antécédents d'obésité chez les parents.
Chez les enfants, il est important de détecter un excès de poids le plus tôt possible pour agir rapidement. Si le surpoids s’installe dans la durée, le risque d’obésité sera plus élevé, et le retour à la normale plus difficile. Le risque de rester obèse à l'âge adulte est plus élevé si l'obésité a débuté après la puberté (50 à 70 %) qu'avant la puberté (20 à 50 %).
Comment soigne-t-on l’obésité chez l’enfant ?
Pour les enfants qui sont trop gros, l’objectif n’est pas de perdre du poids, mais de grandir sans en prendre davantage, pour retrouver progressivement un poids adapté à la taille. Mieux vaut agir rapidement pour profiter de la croissance et des dépenses énergétiques qu’elle entraîne.
Les objectifs de la prise en charge de l'enfant et de l'adolescent en surpoids ou en obésité, sont :
- le ralentissement de la prise de poids ;
- l'amélioration de la qualité de vie physique, mentale et sociale ;
- la prévention des complications.
En fin de croissance, une perte de poids lente et progressive est envisageable.
La prise en charge pour les enfants de moins de 6 ans est principalement tournée vers les parents, alors qu'à partir de 6 ans, elle est centrée sur l'enfant et son autonomie.
Les régimes sont contre-indiqués chez les enfants. Il est préférable de changer durablement les habitudes alimentaires de toute la famille :
- manger lentement (pour réapprendre la satiété) ;
- consommer moins de produits riches en matières grasses, moins d’aliments à la fois gras et sucrés (vérifier le Nutriscore des aliments) ;
- absorber moins de boissons sucrées, l’eau étant la boisson de base ;
- manger davantage de fruits et de légumes ;
- ne pas remplir l’assiette comme pour un adulte, ne pas se resservir ;
- prendre un petit déjeuner équilibré et supprimer la collation de milieu de matinée.
Il est essentiel que l’enfant soit impliqué et qu’il comprenne l’intérêt de ces changements. Pour augmenter les chances de réussite, la pratique d’une activité physique quotidienne (plus de 60 minutes par jour d’activité modérée à intense) et l’implication de l’environnement familial sont nécessaires. Dans certains cas, un accompagnement psychologique peut être nécessaire.
Une prédisposition génétique
Les causes de l’obésité sont complexes. Des travaux de recherche récents indiquent que certains gènes peuvent modifier l’appétit, ainsi que le stockage et l’utilisation des graisses, menant ainsi à l’obésité. Cependant, même si la prédisposition génétique peut contribuer à l’obésité, elle n’en est pas la cause principale.
Des facteurs comportementaux
Comme pour le surpoids modéré, divers facteurs comportementaux jouent un rôle important : la consommation excessive de boissons alcoolisées, d’aliments riches en matières grasses et le fait de ne pratiquer que peu ou pas d’activité physique.
Des facteurs psychologiques
Des facteurs psychologiques contribuent parfois à l’obésité. Anxiété, dépression, stress ou traumatisme peuvent provoquer un mécanisme de compensation incitant à une prise excessive d’aliments. Il n’existe toutefois pas de profil psychologique type pour les personnes obèses. Contrairement à une idée reçue, elles ne souffrent pas forcément d’un manque de volonté ni d’un besoin de se protéger par « une armure de kilos supplémentaires ». En revanche, les personnes obèses semblent partager des caractéristiques communes dans leur comportement alimentaire. On observe, en particulier, une perte des signaux habituels que sont la faim et la satiété.
La prise en charge de l’obésité repose sur la mise en place de mesures diététiques qui doivent s’inscrire dans la durée, la pratique régulière de l’activité physique et, dans certains cas, sur des médicaments ou une chirurgie destinée à réduire le volume de l’estomac ou à accélérer le passage des aliments dans l’intestin.
Évaluation initiale et objectifs de la prise en charge
La prise en charge de l’obésité commence par une évaluation de sa sévérité, des maladies qui l’accompagnent (diabète de type 2, hypertension, par exemple), de son histoire (et des tentatives de traitement déjà effectuées), des habitudes alimentaires de la personne, de son activité physique, de sa santé psychique, du retentissement du surpoids sur sa vie personnelle, familiale et professionnelle, etc. En fonction de ces éléments, le médecin va prioriser son action (il peut être plus urgent de traiter une maladie aggravée par l’obésité, par exemple).
Les objectifs de la prise en charge sont non seulement la perte de poids (avec un objectif adapté et raisonnable), mais également la réduction des facteurs de risque associés et l’amélioration de la qualité de vie et de la mobilité.
La prise en charge, pluridisciplinaire, est centrée sur le ou la patiente, co-construite avec lui/elle en fonction de son vécu et de ses conditions de vie, permettant ainsi une mise en place progressive et durable.
Quels sont les traitements de l'obésité ?
La principale stratégie indiquée lors d’obésité consiste à corriger les erreurs et les mauvaises habitudes alimentaires : ne pas sauter de repas, prendre le temps de manger, modifier les habitudes d'achats d’aliments et le mode de préparation des repas, respecter le rythme alimentaire et les signaux de faim et de rassasiement.
Les régimes déséquilibrés ou trop restrictifs sont déconseillés en raison du risque d’effet yoyo sur le poids à long terme. Une alimentation de type méditerranéen (voir encadré) est une base intéressante en raison de ses effets favorables sur la santé du cœur et des vaisseaux sanguins.
Lorsqu’elle est régulière et associée à une amélioration de l’équilibre alimentaire, l'activité physique adaptée (APA, voir ci-dessous) aide à contrôler son poids. De plus, elle réduit les facteurs de risque cardiovasculaire associés à l’obésité.
Dans les cas les plus sévères, le traitement de l’obésité peut faire appel à des techniques chirurgicales appelées chirurgie bariatrique. Environ 10 à 15 mille opérations de ce type sont réalisées en France chaque année. La décision d'avoir recours à ce type de chirurgie est prise par une équipe multidisciplinaire réunissant le médecin traitant, un spécialiste de l'obésité, un diététicien, un psychiatre ou un psychologue, le chirurgien et l'anesthésiste. Des informations sur l'intervention et ses conditions de succès sont disponibles sur le site de la Haute autorité de santé (« livret d'information destiné aux patients », ainsi que le « parcours patient type »).
Quelques médicaments sont également indiqués dans le traitement de l’obésité (voir Traitements médicamenteux).
Adoptez de bonnes habitudes alimentaires
Chez les personnes obèses, il est recommandé de réduire la consommation de produits à forte densité énergétique (beaucoup de calories dans un gramme d’aliment, généralement des aliments gras et/ou sucrés), au profit d’aliments à faible densité énergétique (fruits et légumes, par exemple).
La mise en place de ces nouvelles habitudes alimentaires doit se faire avec l’aide d’un professionnel, à la faveur d’un changement progressif. En effet, le plus difficile n’est pas de maigrir, mais de stabiliser son poids après l’amaigrissement.
| Qu’est-ce qu’une alimentation de type méditerranéen ? |
|---|
|
Le régime méditerranéen, aussi appelé régime crétois, est reconnu pour favoriser l’équilibre alimentaire sur la semaine. En privilégiant la variété des aliments, il est au plus près des recommandations alimentaires. Le régime méditerranéen est riche en :
Le régime méditerranéen limite :
|
Quelques conseils nutritionnels
- Ne sautez pas de repas.
- Supprimez ou diminuez fortement votre consommation de boissons alcoolisées qui apportent beaucoup de calories sous un faible volume. En moyenne, un verre de boisson alcoolisée équivaut à 10 g de matières grasses.
- Apprenez à avoir une idée même approximative de la quantité de matières grasses contenue dans une portion d’aliment. Cette méthode permet de continuer à manger les aliments que l’on aime sans en abuser, tout en respectant les recommandations des professionnels de santé.
- Procédez à des changements progressifs. Commencez par des modifications mineures.
- Réduisez le grignotage. Évitez d’acheter des aliments à grignoter trop riches en graisses, tels que les barres au chocolat ou les viennoiseries. Entre les repas, préférez des denrées plus légères, fruits, petits légumes à croquer ou crackers sans matières grasses. En cas de fringale, buvez un grand verre d’eau ou mâchez un chewing-gum.
- Remplissez votre estomac avant les repas. Une demi-heure avant, croquez des légumes ou buvez deux grands verres d’eau, vous ressentirez moins le besoin de remplir votre estomac.
- Prenez le temps de manger. Le repas doit durer entre 20 et 30 minutes, car votre estomac a besoin d’un certain temps pour signaler à votre cerveau qu’il est plein. A manger trop vite, vous risquez d’absorber plus que ce que votre corps réclame. Laissez à votre estomac le temps d’être rassasié. Mâchez plus longuement et faites une pause entre chaque plat, essayez de ne pas manger devant la télévision ou votre smartphone.
- Limitez la taille des portions. Un proverbe chinois dit qu’un bol de riz a autant de goût que la marmite tout entière, essayez donc de ne pas vous resservir !
- Ne vous sentez pas obligé de finir votre assiette... ni celle de vos enfants.
- N’oubliez pas le plaisir de manger. Avec l’aide de votre médecin ou d’un diététicien, faites la liste de vos préférences gastronomiques et identifiez les moins caloriques. Offrez-vous ces dernières plus souvent et partez à la recherche de nouveaux plats faiblement caloriques.
Augmentez vos dépenses énergétiques
Luttez contre la sédentarité
Pour faire en sorte que la perte de poids soit durable, il est nécessaire d’augmenter ses dépenses énergétiques. Si l’on est réfractaire au sport, on peut préférer les escaliers aux ascenseurs, se garer à distance pour s’obliger à marcher, jardiner, faire des balades en fin de semaine, par exemple. Un léger regain d’activité tout au long de la journée augmente facilement les dépenses énergétiques. Les activités sportives sont un moyen efficace pour les plus courageux de brûler leurs calories.
Idéalement, l’objectif est de pratiquer plus de 150 minutes par semaine d’activité physique d’intensité modérée, ou plus de 75 minutes de d’activité physique d’intensité vigoureuse (sports, et en particulier sports à dominante aérobie – « cardio »), ou un mélange des deux. Pour tenir dans le temps, il est important que ces activités soient une source de bien-être et de plaisir.
Pratiquez une activité physique adaptée

L’activité physique adaptée (APA) fait partie des traitements non médicamenteux du surpoids et de l’obésité. En effet, lorsqu’elle est associée à des mesures destinées à améliorer l’équilibre alimentaire, la pratique régulière d’une activité physique aide à contrôler son poids. De plus, elle réduit les facteurs de risque cardiovasculaire associés au surpoids et à l’obésité.
De nombreuses activités sportives peuvent être adaptées pour pouvoir être pratiquées par les personnes en surpoids ou obèses, même celles dont les articulations des jambes sont endommagées : par exemple, aviron, canoë-kayak, escrime (assise), natation, taïchi chuan et qi gong. Des séances de renforcement musculaire de l’ensemble de la musculature peuvent également être proposées, 2 jours par semaine.
Dans le cadre de l’obésité, le médecin traitant peut désormais prescrire de l’APA en précisant les objectifs recherchés (contrôle du poids, amélioration de la mobilité articulaire, etc.) et les contre-indications propres au patient. Dans les clubs qui proposent ces disciplines, des éducateurs formés à la pratique du sport santé sont chargés de définir des protocoles de remise en forme et d’entraînement adaptés à chaque cas particulier. Les frais engagés, souvent modestes, sont parfois pris en charge par les assurances complémentaires (« mutuelles ») ou les mairies/départements.
Les patients qui ont recours à ces activités adaptées témoignent de bénéfices physiques (par exemple sur l’autonomie et l’endurance), mais également de bénéfices psychosociaux (lutte contre l’isolement, meilleure image de soi).
Pourquoi consulter un professionnel ?
Il est toujours souhaitable de consulter un médecin généraliste, un médecin nutritionniste ou un diététicien dès que l’on souffre physiquement ou psychologiquement d’un excès de poids. Mis en œuvre précocement, les soins se révèlent plus efficaces. Le recours à un psychothérapeute doit parfois être envisagé.
En cas de complications liées à l’excès de poids, d’autres spécialistes peuvent être consultés, comme un médecin cardiologue, diabétologue ou endocrinologue.
Le médecin généraliste
Il est souvent le premier interlocuteur. Il évalue le degré d’obésité et prescrit certains examens complémentaires, mesure du taux sanguin de sucre ou de cholestérol par exemple. Selon les symptômes, il peut orienter son patient vers un diététicien, un médecin nutritionniste ou un autre spécialiste, le plus souvent au sein d’un service hospitalier. Il prescrit également les activités d’APA. Une fois le traitement établi et stabilisé, le médecin généraliste se chargera du suivi médical au quotidien et de la coordination des différents acteurs de santé. Par sa proximité, sa disponibilité et sa bonne connaissance du patient, le généraliste peut devenir un partenaire essentiel des personnes qui souffrent d’obésité.
Le médecin nutritionniste
Un médecin spécialisé
Le médecin nutritionniste est un médecin qui, après son doctorat, a suivi une formation complémentaire en nutrition. Il intervient auprès de patients atteints de maladies où la nutrition joue un rôle important, telles que surpoids, obésité, diabète, maladies cardiovasculaires, maladies digestives ou cancers. Il peut faire partie d’une équipe médicale en milieu hospitalier ou exercer dans un cabinet privé. Le médecin nutritionniste prescrit des dispositions alimentaires personnalisées et au besoin des médicaments, des compléments alimentaires, des examens supplémentaires, etc.
Attention au remboursement des soins
Parce qu’il est médecin, ses soins sont remboursés par l’Assurance maladie. Les médecins nutritionnistes qui consultent en cabinet de ville pratiquent souvent des honoraires largement supérieurs à ceux remboursés par l’Assurance maladie. En effet, les consultations durent souvent plus longtemps qu’une consultation ordinaire, parfois plus d’une heure lors de la première consultation. Ces dépassements d’honoraires peuvent être pris en charge par les assurances complémentaires de santé (mutuelles). A l’hôpital, ces honoraires sont pris en charge comme les autres soins hospitaliers.
Le diététicien
Un professionnel de la nutrition
Le diététicien (qui est, dans 98 % des cas… une diététicienne) est un professionnel de la nutrition dont le diplôme sanctionne deux années d’études supérieures après le baccalauréat. Dans le cadre des soins, son travail consiste tout d’abord à effectuer un bilan alimentaire, afin de proposer un régime équilibré à ses patients. Ces derniers peuvent être des personnes malades, des sportifs ou des personnes en bonne santé désireuses de perdre du poids. Il aide ensuite à identifier les habitudes alimentaires inappropriées et à les améliorer. Consultation après consultation, il évalue les modifications des pratiques et des représentations alimentaires de ses patients et continue son travail d’éducation nutritionnelle.
Des lieux d’exercice variés
- En milieu hospitalier, le diététicien collabore avec les médecins, suit le malade depuis son admission jusqu’à sa sortie et le forme sur les principes qui devront guider son alimentation, en fonction de son état de santé. Ses services sont pris en charge par l’hôpital.
- En exercice libéral, la consultation du diététicien n’est pas remboursée par l’Assurance maladie. Elle l’est parfois par les assurances complémentaires de santé.
- En restauration collective (établissements scolaires, restaurants d’entreprises, etc.), le diététicien veille à la qualité des aliments, à l’équilibre nutritionnel des menus servis et au respect des règles d’hygiène.
- Dans l’industrie, le rôle du diététicien consiste à veiller à la qualité des produits commercialisés. Il travaille à la création de nouveaux aliments au sein des services de recherche ou de marketing.
Le psychothérapeute
Quand l’excès de poids a une cause psychique
Le recours à la psychothérapie est parfois nécessaire dans le cadre du traitement de l’obésité. Parallèlement au suivi nutritionnel, le psychothérapeute suit les patients dont l’excès de poids est lié à l’état psychique. Dans le cas de l’obésité, les psychothérapeutes utilisent souvent des thérapies cognitivo-comportementales. Ces thérapies visent à remplacer un comportement inapproprié, contraire aux intérêts du patient et provoquant une souffrance, par un autre, mieux adapté et compatible avec ses besoins profonds. Le thérapeute cherche à identifier et à corriger les raisons qui provoquent les symptômes, et à augmenter le bien-être et les compétences du patient, c’est-à-dire sa capacité à faire face aux situations redoutées.
Faire réfléchir sur les rapports à la nourriture
Dans ce cadre, le psychothérapeute conduit généralement son patient à réfléchir sur ses rapports à la nourriture pour tenter de comprendre les raisons de sa prise de poids. Par exemple il invite le patient à tenir un carnet alimentaire où celui-ci consigne son alimentation, mais aussi les émotions et les pensées qui ont entouré chacune des prises alimentaires. Les thérapies cognitivo-comportementales semblent particulièrement efficaces chez les personnes qui ne peuvent s’empêcher de grignoter en permanence, qui passent par des phases de frénésie alimentaire ou de prises alimentaires non conscientes.
L’obésité touche 18 % des femmes en France. La question de la contraception et de la grossesse se pose pour celles en âge de procréer.
Obésité et contraception
La contraception par le biais d’hormones (estrogènes et progestérone) est possible chez les femmes obèses en l’absence de facteurs de risque vasculaires : tabac, hypertension artérielle, migraine avec aura, excès de cholestérol, diabète ou âge supérieur à 35 ans, antécédents de thrombose (caillot sanguin dans une veine), etc. Si ces facteurs de risque sont absents, une contraception hormonale est possible quel que soit l’IMC, avec une surveillance régulière de la pression sanguine et des taux de cholestérol.
Lorsqu’un ou plusieurs facteurs de risque sont présents, la contraception peut se faire à l’aide d’une pilule ou d’un implant sous la peau à base de petites doses de progestérone (microprogestative) ou d’un dispositif intra-utérin (« stérilet »).
Les femmes obèses qui ont subi une chirurgie de l’estomac doivent éviter la pilule du fait d’une absorption perturbée des hormones au niveau de l’appareil digestif : le stérilet ou les implants sous-cutanés restent efficaces.
Obésité et grossesse
Les femmes obèses qui souhaitent débuter une grossesse sont encouragées à perdre du poids avant celle-ci, afin d’améliorer leur fertilité et de réduire les risques de la grossesse. Un traitement médicamenteux destiné à faciliter la perte de poids peut alors être prescrit, mais il doit s’accompagner d’une contraception et devra être arrêté au moins 2 mois avant la grossesse (les effets de ces médicaments sur l’embryon ne sont pas encore connus).
Pendant la grossesse, un accompagnement nutritionnel est mis en place pour limiter la prise de poids (idéalement pas plus de 5-9 kg). Un suivi médical sera mis en place pour dépister au plus tôt la survenue de complications : diabète gestationnel, hypertension, malformations du fœtus, trouble urinaire, etc.
Pour celles qui ont subi une chirurgie de l’estomac, la grossesse est contre-indiquée dans l’année qui suit la chirurgie (une contraception sera mise en place si nécessaire). Une supplémentation en vitamines, sels minéraux et oligo-éléments leur est systématiquement prescrite en cas de projet de grossesse.
Dans certains cas d’obésité, l’éducation et le suivi nutritionnel ne suffisent pas. Un traitement médicamenteux peut alors faire partie du programme de réduction du poids, lorsque l’obésité relève des niveaux de sévérité 2 et 3 et après échec d’une prise en charge nutritionnelle bien conduite.
Le liraglutide et le sémaglutide
Le liraglutide (SAXENDA) et le sémaglutide (WEGOVY) appartiennent à la famille des analogues du glucagon-like peptide-1, famille de médicaments également utilisée dans le traitement du diabète de type 2. Ces deux substances ont le même mode d’action : elles augmentent la sécrétion d'insuline, ralentissent la vidange gastrique, régulent l’appétit et diminuent la sécrétion de glucagon. Elles permettent de réduire la quantité de nourriture ingérée chaque jour.
Ces médicaments sont indiqués en complément d'un régime hypocalorique et d'une augmentation de l'activité physique dans le contrôle du poids :
- chez les adultes ayant un IMC supérieur à 30 kg/m2 ou chez celles ayant un IMC supérieur ou égal à 27 kg/m2 et qui présentent des complications liées au poids telles que : diabète, hypertension artérielle, dyslipidémie ;
- chez des adolescents ayant une obésité ou un poids corporel > 60 kg.
Pour l’instant, il n’existe pas d’étude comparant l’efficacité entre ces deux médicaments, mais la perte de poids moyenne avec le sémaglutide semble un peu plus importante qu’avec le liraglutide.
Le liraglutide et le sémaglutide ne doivent pas être utilisés en cas de grossesse ou de projet de grossesse, les effets sur le fœtus n’étant pas connus. L'utilisation d'une contraception pendant le traitement est recommandée chez les femmes en âge de procréer.
Les effets indésirables les plus fréquents de ces médicaments sont digestifs (nausées, vomissements, diarrhées, constipation). Certains risques sont à connaître :
- risque de déshydratation associé aux effets indésirables gastro-intestinaux : il est recommandé de bien s'hydrater ;
- risque de pancréatite aiguë : une consultation médicale urgente est nécessaire en cas de douleur intense et persistante au niveau de l’estomac, pouvant se déplacer dans le dos ;
- risque d'hypoglycémie chez les patients atteints de diabète de type 2 : une adaptation du traitement antidiabétique (diminution de la dose d'insuline ou des sulfamides hypoglycémiants) peut être nécessaire.
Ces deux médicaments se présentent sous forme de solution injectable, administrée par voie sous-cutanée. Une des différences entre ces deux médicaments réside dans leur durée d’action :
- le liraglutide (SAXENDA) a une durée d’action courte : il s’administre une fois par jour, de préférence au même moment de la journée,
- Le sémaglutide (WEGOVY) a une longue durée d’action : il s’administre une fois par semaine.
Le tirzépatide
Le tirzépatide (MOUNJARO) est un analogue du glucagon-like peptide-1 qui agit également sur les récepteurs du polypeptide insulinotrope dépendant du glucose (GIP). Il permet de réduire les taux de glucose dans le sang chez les patients atteints de diabète de type 2, mais également de réduire l’appétit et de favoriser le contrôle du poids. Les études ont montré, chez les personnes en situation d’obésité ou de surpoids avec des complications liées à leur poids, une perte de poids principalement due à une perte de masse grasse.
Il se présente sous forme de solution à injecter par voie sous-cutanée une fois par semaine, le même jour chaque semaine.
Il ne doit pas être utilisé en cas de grossesse ou de projet de grossesse. L'utilisation d'une contraception pendant le traitement et le mois qui suit son arrêt est recommandée chez les femmes en âge de procréer.
Les principaux effets indésirables sont les suivants :
- effets digestifs fréquents : nausées, diarrhée, vomissements, constipation ;
- réactions allergiques : urticaire, eczéma, et plus rarement, choc anaphylactique, angiœdème ;
- hypoglycémies parfois sévères, le plus souvent en association avec l’insuline ou un sulfamide hypoglycémiant.
| Des mesures pour sécuriser l’utilisation des analogues du GLP1 |
|---|
|
Afin de réduire le risque de mésusage (notamment le détournement à des fins esthétiques par des personnes pour qui ces traitements ne sont pas indiqués), l'Agence du médicament (ANSM) a restreint les conditions de prescription des analogues du GLP 1 (liraglutide, sémaglutide et tirzépatide) :
|
L’orlistat
L'orlistat (XENICAL et génériques) est un inhibiteur des lipases gastro-intestinales qui bloque partiellement l’absorption des graisses par l’intestin : environ 30 % des matières grasses ingérées sont éliminées dans les selles. Quand l’alimentation est trop riche en graisses, les selles deviennent huileuses et des pertes grasses peuvent survenir au niveau de l’anus. Des effets indésirables comportent des pancréatites, des atteintes hépatiques rares, mais graves, ont été rapportés.
Il ne fait plus partie des médicaments cités dans les recommandations de la Haute autorité de Santé sur l’obésité du fait son efficacité modeste, de ses effets indésirables et de ses interactions avec d’autres médicaments (entre autres avec les anticoagulants et les contraceptifs oraux).
- Médicament référent
- Médicament générique
En cas d’obésité sévère ou compliquée, une alternative a fait son apparition dans le traitement de l'obésité : la chirurgie de l’estomac ou chirurgie bariatrique. Plusieurs études ont démontré que la réalisation de cette opération est associée à des pertes de poids importantes (20 à 35 % du poids initial), à une diminution des complications de l’obésité et à une amélioration de la qualité de vie.
Le recours à la chirurgie gastrique
Différentes techniques visant à réduire le volume de l’estomac pour limiter la quantité de nourriture ingérée à chaque repas (principe de restriction) ou à réduire l'assimilation des aliments par l'organisme (principe de malabsorption) ont été mises au point. Ces techniques sont réservées aux personnes adultes qui souffrent d’obésité dite morbide (IMC supérieur à 40), ou ayant un IMC supérieur à 35 associé à des complications mettant leur santé en danger, et chez qui un suivi nutritionnel mis en place depuis plus d’un an est resté insuffisant.
La décision d’avoir recours à la chirurgie bariatrique est prise par une équipe multidisciplinaire réunissant le médecin traitant, un spécialiste de l’obésité, un diététicien, un psychiatre ou un psychologue, le chirurgien et l’anesthésiste. Elle tient compte des risques de complications physiques et psychologiques. Comme le traitement médicamenteux, la chirurgie gastrique n’est pas à elle seule une solution ; l’éducation et le suivi nutritionnel restent indispensables.
Des études montrent que la chirurgie bariatrique pourrait prévenir l'apparition d'un diabète de type 2 ou aider à son contrôle s'il est déjà déclaré. Cette diminution du risque de diabète de type 2 est indépendante du type de chirurgie pratiquée.
Quelles sont les différentes techniques utilisées ?
On distingue 2 grands types d'interventions :
- les techniques qui réduisent la taille de l’estomac et restreignent ainsi la quantité de nourriture ingérée : pose d'un anneau gastrique ajustable qui enserre l’estomac, réduction du volume de l’estomac par gastrectomie longitudinale (ou sleeve-gastrectomie) ou par gastroplastie ;
- les techniques qui entraînent une malabsorption intestinale : court-circuit gastrique ou bypass gastrique.
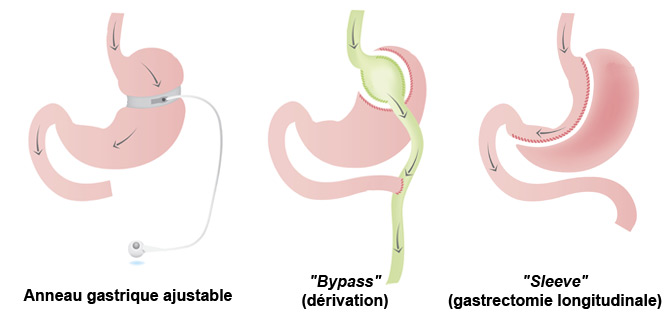
Différentes techniques de chirurgie bariatrique
Ces interventions s’accompagnent d’effets indésirables tels que douleurs, vomissements, troubles de l’appétit ou intolérance à la viande. Elles peuvent être difficiles à supporter, dans certains cas.
Ces mesures chirurgicales sont réversibles. Un retour à la normale peut être décidé lorsque le patient souffre d’effets indésirables durables.
Après une chirurgie gastrique
Un suivi médical pluridisciplinaire est nécessaire après la chirurgie. Il permet notamment :
- d’évaluer la perte de poids,
- de prendre en charge les éventuelles complications chirurgicales,
- d’apporter une aide pour adapter l’alimentation aux nouvelles capacités digestives,
- d’adapter les éventuels traitements médicamenteux (certains médicaments peuvent être moins bien absorbés après la chirurgie),
- de dépister les éventuels problèmes psychologiques liés à la perte de poids.
Un court-circuit gastrique peut entraîner des carences nutritionnelles qui sont systématiquement recherchées avant l'opération et lors du suivi médical. Les plus fréquentes concernent les protéines, le fer, le calcium, la vitamine B12, la vitamine D et, parfois, la vitamine B1. La prescription de compléments alimentaires peut être envisagée pour diminuer le risque de carences, en particulier en fer et en vitamines.
Sources et références de l'article : Obésité
- Analogues du GLP-1 et obésité : nous prenons des mesures pour sécuriser leur utilisation en France, ANSM, 10/2024
- Guide du parcours de soins : surpoids et obésité de l'adulte, HAS, 02/2024
- Surpoids et obésité de l’adulte – Rôle des professionnels impliqués dans le parcours de soins, HAS, 02/2024
- Surpoids et obésité de l’adulte : 20 messages clés pour améliorer les pratiques, HAS, 02/2024
- Obésité de l'adulte : prise en charge de 2e et 3e niveaux - Partie I : prise en charge médicale, HAS, 06/2022
- Boulimie et hyperphagie boulimique : repérage et éléments généraux de prise en charge, HAS, 09/2019
- MédicoSport Santé 2017, Commission médicale du Comité national olympique et sportif français, 04/2017

 © Vidal 2025
© Vidal 2025