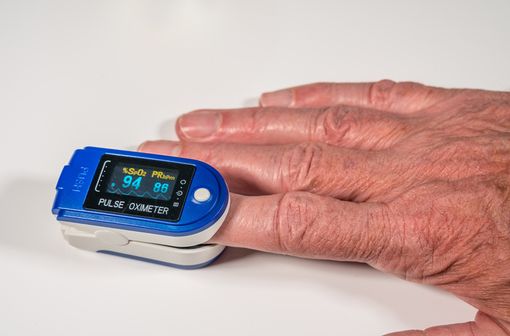
Une mesure importante pour la prise en charge de la COVID-19 (illustration).
Bientôt cinq mois depuis les prémices de l'épidémie : la somme de connaissances accumulées est énorme, mais il y a encore tant de choses que nous ne savons pas sur cette infection !
On sait la contagiosité, on sait que de nombreux individus seront contaminés, mais totalement asymptomatiques, mais on n'en connaît pas la proportion exacte.
Un profil épidémiologique encore difficile à cerner
Lorsqu'elle survient, que des symptômes sont identifiés, la maladie est certes bénigne dans plus de 80 % des cas, mais il y a tout de même 15 à 20 % de formes graves, un petit pourcentage d'entre elles justifiant la réanimation. La mortalité est évaluée à 0,2 %, version très optimiste après modélisation de l'épidémie, car variant en fonction de l'âge, des comorbidités et aussi du dénominateur servant au calcul : le nombre de cas confirmés.
En France, au 3 mai 2020, 131 287 cas avaient été confirmés et 24 895 décès rapportés, le taux de mortalité étant de 18,9 %.
Cependant, Santé Publique France prend soin de préciser que : "Les patients présentant des signes de COVID-19 ne sont plus systématiquement confirmés par un test biologique. Et donc que le nombre réel de cas est supérieur au nombre estimé de cas confirmés. Le nombre de cas confirmés ne reflète donc pas l'importance réelle de l'épidémie".
Suivant le même calcul, les taux de mortalité sont de 15,7 % au Royaume-Uni, de 13,7 % en Italie, de 6,1 % aux États-Unis et de 7,1 % à l'échelon mondial.
Quel est donc le vrai taux de mortalité ? Une analyse, modélisée à partir de données exclusivement chinoises, l'estime globalement à 3,67 %, mais allant de 0,32 % avant 60 ans à plus de 13,4 % à partir de 80 ans.
Quant au pourcentage initialement évoqué de 0,2 %, on ne pourra l'estimer crédible que lorsqu'une évaluation fondée de la prévalence du SARS-CoV-2 dans la population pourra être effectuée.
Une pneumopathie très particulière...
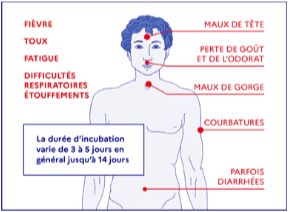 Depuis le début de l'épidémie, nos autorités alertent la population (spot radio et télé, affiches, etc.) sur l'attention à porter à des symptômes minimes : infection respiratoire haute, fièvre, toux et, bien sûr, difficultés respiratoires (Figure ci-contre).
Depuis le début de l'épidémie, nos autorités alertent la population (spot radio et télé, affiches, etc.) sur l'attention à porter à des symptômes minimes : infection respiratoire haute, fièvre, toux et, bien sûr, difficultés respiratoires (Figure ci-contre).Il est certain que ce virus touche de nombreux organes. Cependant, l'atteinte pulmonaire est largement prédominante. Cette pneumopathie s'installe souvent progressivement avec, au début, peu, voire pas de signes cliniques.
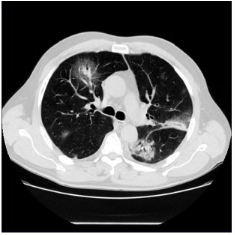 Dès le mois de janvier 2020, il a été observé une discordance entre les premiers symptômes et la mise évidence du virus (par un test RT-PCR de l'ARN viral). C'est ainsi que le scanner TDM (tomodensitométrique) pulmonaire a été retenu par les médecins chinois comme un élément diagnostique possible, précoce, et ce même avec un test virologique négatif.
Dès le mois de janvier 2020, il a été observé une discordance entre les premiers symptômes et la mise évidence du virus (par un test RT-PCR de l'ARN viral). C'est ainsi que le scanner TDM (tomodensitométrique) pulmonaire a été retenu par les médecins chinois comme un élément diagnostique possible, précoce, et ce même avec un test virologique négatif.Une image TDM anormale peut donc être observée chez un patient n'ayant aucun symptôme (cf. Photo ci-contre montrant une image TDM de COVID-19 en phase initiale).
Des anomalies radiologiques comme celles présentées ici, et dans le contexte épidémique où nous sommes, sont ainsi devenus des arguments du diagnostic.
... et pouvant être source d'hypoxémies importantes
Il faut dire que le débrouillage physiopathologique de cette "pneumonie" est complexe.
En effet, on peut observer des SDRA (syndromes de détresse respiratoire aiguë) classiques, avec un œdème lésionnel, des alvéoles noyées, une compliance respiratoire très altérée : ce sont les plus graves, qui justifient souvent une ventilation artificielle.
Mais d'autres patients ne présentent pas ce tableau : les images montrent un infiltrat lymphocytaire interstitiel, mais pas d'œdème lésionnel, en tout cas lors de la phase précoce. C'est chez ces malades qu'a été rapporté un contraste entre le niveau d'hypoxie, souvent sévère, et l'absence de signes cliniques classiques de détresse respiratoire, tels que tachypnée, dyspnée, tirage.
De plus, on peut déjà découvrir en TDM ces opacités "en verre dépoli", sous-pleurales, bilatérales, puis une morphologie linéaire de condensation parenchymateuse.
Ce phénomène n'est pas spécifique à la COVID-19, mais il semble que ces anomalies soient particulièrement marquées dans cette infection. On met en cause les altérations majeures, déjà décrites, des réactions vasomotrices, avec des zones non ventilées qui continuent à être perfusées. Cet effet shunt serait à l'origine d'hypoxies, parfois importantes, et cependant cliniquement silencieuses, au moins temporairement.
L'apport de l'oxymétrie en téléconsultation
Force est de constater que lorsque que la pneumonie COVID-19 débute, à bas bruit, certains patients ne se sentent pas essoufflés, même lorsque leur taux d'oxygène commence à baisser.
Il a aussi été observé, au décours de certains cas de syndrome d'allure grippale (faisant suspecter une COVID-19), banal et bénin, durant de 8 à 15 jours, avec un retentissement plus ou moins important sur l'état général, une aggravation ultérieure inopinée.
Par ailleurs, il a été enregistré en France, depuis le début de l'épidémie, un recours très important et licite aux téléconsultations.
Si l'on s'en réfère aux données de Santé Publique France et aux relevés de l'Assurance maladie, il y a eu, depuis début avril, jusqu'à 350 000 consultations hebdomadaires, dont les trois quarts en téléconsultation. La dernière semaine d'avril, le nombre de consultations a été divisé par quatre, mais près de 90 % étaient des téléconsultations.
La mesure de la SpO2 (saturation pulsée en oxygène) peut être réalisée aux urgences ou au cabinet médical, mais c'est aussi un moyen de sécuriser la téléconsultation, si l'appelant qui consulte peut disposer chez lui d'un oxymètre de pouls. Le résultat de la mesure peut en effet modifier la décision médicale.
Beaucoup ont eu connaissance de cette observation d'un médecin urgentiste américain : "J'ai vu des patients atteints d'une pneumonie encore ignorée, chez qui la SpO2 pouvait être effondrée, jusqu'à 50 %. Beaucoup étaient malades depuis une semaine, voire plus, mais n'avaient remarqué aucun essoufflement jusqu'alors. En quelques heures certains se retrouvaient dans un état critique".
On a vu d'ailleurs en France, un certain nombre de cas d'asphyxie aiguë survenus à domicile et pas toujours récupérés, malgré l'intervention du SAMU. De telles observations ont aussi été publiées en Italie.
Il est donc clair qu'une téléconsultation qui puisse comporter une mesure de la SpO2 apparaît très sécurisante, et que la surveillance du patient suivi à domicile devrait comporter cette mesure.
Comment apprécier la saturation en oxygène ?
Il y a cinquante ans, on mesurait les "gaz du sang" : seringue en verre, verrou d'huile, ponction fémorale, puis radiale.
On pratique toujours les gaz du sang, mais les techniques ne sont plus les mêmes. Ils permettent de mesurer la PO2 (pression partielle d'oxygène), la PCO2 (pression partielle de gaz carbonique) et le pH (potentiel hydrogène), tandis que le CO2 (dioxyde de carbone) total et la SaO2 (saturation oxyhémoglobinée) sont calculés.
La mesure directe de la saturation en oxygène du sang se fait par spectrophotométrie. Au cours des années 70, on a pu mesurer in vivo la SaO2 en utilisant des fibres optiques, toujours par spectrophotométrie, techniques invasives, peu utilisées en dehors de malades graves de réanimation.
L'évaluation de la saturation pléthysmographique en O2 (SpO2) a débuté au cours de la même décennie : elle repose sur l'analyse des pulsations de signaux lumineux traversant les tissus.
C'est ainsi que sont apparus les premiers oxymètres de pouls, commercialisés au milieu des années 80.
L'oxymètre de pouls est un appareil optique constitué d'un émetteur d'ondes lumineuses, rouge et infrarouge, transmises à travers un site de mesure (doigts, lobe de l'oreille), et d'un photodétecteur qui reçoit le signal après son passage au travers de ce site, le transmet au moniteur qui l'analyse et restitue une valeur de SpO2 à partir d'une courbe de pléthysmographie.
Avec le temps, les aléas ce cette mesure (qui étaient réels durant les années 80) ont été contrôlés et la SpO2 mesurée par pléthysmographie transcutanée est devenue une mesure indirecte tout à fait corrélée avec la SaO2, les appareils affichant de plus la fréquence cardiaque. Le seul obstacle réel à une mesure valide est une vasoconstriction distale majeure, quelle qu'en soit l'étiologie (hypothermie, hypovolémie, choc cardiogénique, ou autre), qui rend les mesures sujettes à caution.
En pratique
Il y a maintenant un quart de siècle que l'oxymètre de pouls est entré dans notre quotidien. Du bloc opératoire à la salle d'urgence, on s'est tous habitués à ce petit capteur, pinçant le bout d'un index, ou d'un autre doigt, au niveau de la main le plus souvent. L'arrivée aux urgences est le moment d'apprécier l'état du patient et d'enregistrer les paramètres obligatoires : température, pression artérielle et saturation par le biais de la SpO2.
Aujourd'hui, on peut dire que, lors de la consultation initiale d'un patient suspect de COVID-19, cette mesure de la SpO2 est indispensable, au même titre que celle de la température. En effet, le premier contact d'une personne inquiète peut-être le robot "AlloCovid" (0 806 800 540). Celui-ci a l'avantage d'être immédiatement joignable, mais dès qu'il y a le moindre symptôme un peu suspect, il répondra : « votre cas est une urgence, et l'appel au 15 nécessaire ».
Une téléconsultation auprès d'un médecin sera toujours supérieure au recours à cet outil et cela serait une sécurité considérable que la SpO2 puisse être mesurée par l'appelant. Cette mesure apparaît en effet, à l'heure actuelle, aussi importante que la mesure de la température.
Tant que la valeur mesurée est supérieure à 90 %, il n'y a pas à s'inquiéter, mais en cas de valeur inférieure dûment vérifiée, la décision du médecin sera peut-être modifiée. En sachant que des niveaux très préoccupants de SpO2 ont parfois été détectés, alors que rien dans l'état clinique du patient ne les aurait fait suspecter.
En pratique, on connaît tous l'extrême simplicité de ces petits appareils. Des évaluations montrent que leur utilisation par le public conduit à moins d'erreurs que celle de l'automesure de la pression artérielle.
S'en procurer n'est pas un problème, en pharmacie bien sûr, mais il y a aussi de nombreuses propositions sur internet, les premiers prix commençant à environ 15 euros : la gamme de prix est ainsi semblable à celle des thermomètres modernes. Sans parler des montres connectées qui deviennent des outils de surveillance médicale incluant la SpO2.
Pour conclure, l'oxymètre de pouls fait depuis longtemps partie de notre quotidien. Les particularités de la pneumonie de la COVID-19 renforcent encore son utilité et font de l'oxymétrie un impératif de l'examen initial.
©vidal.fr
Pour en savoir plus
- Santé publique France
- Verity R et al. Estimates of the severity of coronavirus disease 2019 : a model-based analysis. Lancet infect Dis. Publication avanacée en ligne le 30 mars 2020.
- Lang M et al. Hypoxaemia related to COVID-19: vascular and perfusion abnormalities on dual-energy CT. Lancet Infect Dis. Publication avancée en ligne le 30 avril 2020. doi: 10.1016/S1473-3099(20)30367-4.
- Gattinoni L et al. Covid-19 Does Not Lead to a “Typical” Acute Respiratory Distress Syndrome. Am J Respir Crit Care Med. 30 March 2020. Publication avancée en ligne le 30 mars 2020.
- Levitan R. The Infection That's Silently Killing Coronavirus Patients. New York Time 20 avril 2020.
- Baldi E et al. Out-of-Hospital Cardiac Arrest during the Covid-19 Outbreak in Italy. N Engl J Med. Publication avancée en ligne le 29 avril 2020.
Sources
Pour recevoir gratuitement toute l’actualité par mail Je m'abonne !

 8 minutes
8 minutes 10 commentaires
10 commentaires 


Commentaires
Cliquez ici pour revenir à l'accueil.